Le complicanze croniche del diabete mellito sono responsabili della maggior parte della disabilità e mortalità associate alla malattia (1). Tra le complicanze croniche del diabete mellito ci sono quelle vascolari, che possono essere suddivise in complicanze micro-vascolari (retinopatia, neuropatia, nefropatia) e macro-vascolari (malattia coronarica, malattia cerebrovascolare, arteriopatia periferica) (Fig. 1) (1). Le complicanze micro-vascolari sono determinate soprattutto dall’elevata concentrazione di glucosio nel sangue (iperglicemia) (1,2). Dato che il diabete di tipo 2 ha spesso un lungo periodo asintomatico, molti pazienti presentano già questo tipo di complicanze al momento della diagnosi (1). Diversi studi hanno dimostrato che la riduzione dell’iperglicemia ritarda o previene la comparsa delle complicanze micro-vascolari (3). Per contro, le prove che suggeriscono un ruolo causale diretto dell’iperglicemia cronica nello sviluppo delle complicanze macro-vascolari sono meno forti. Tuttavia, gli eventi cardiovascolari sono 2-4 volte più frequenti nei soggetti diabetici rispetto a quelli non diabetici (4). Questi eventi sono correlati all’iperglicemia cronica, ma anche ad altri fattori di rischio, quali dislipidemia, ipertensione arteriosa e fumo (4). Nelle prossime righe faremo un breve cenno a ciascun tipo di queste complicanze croniche.
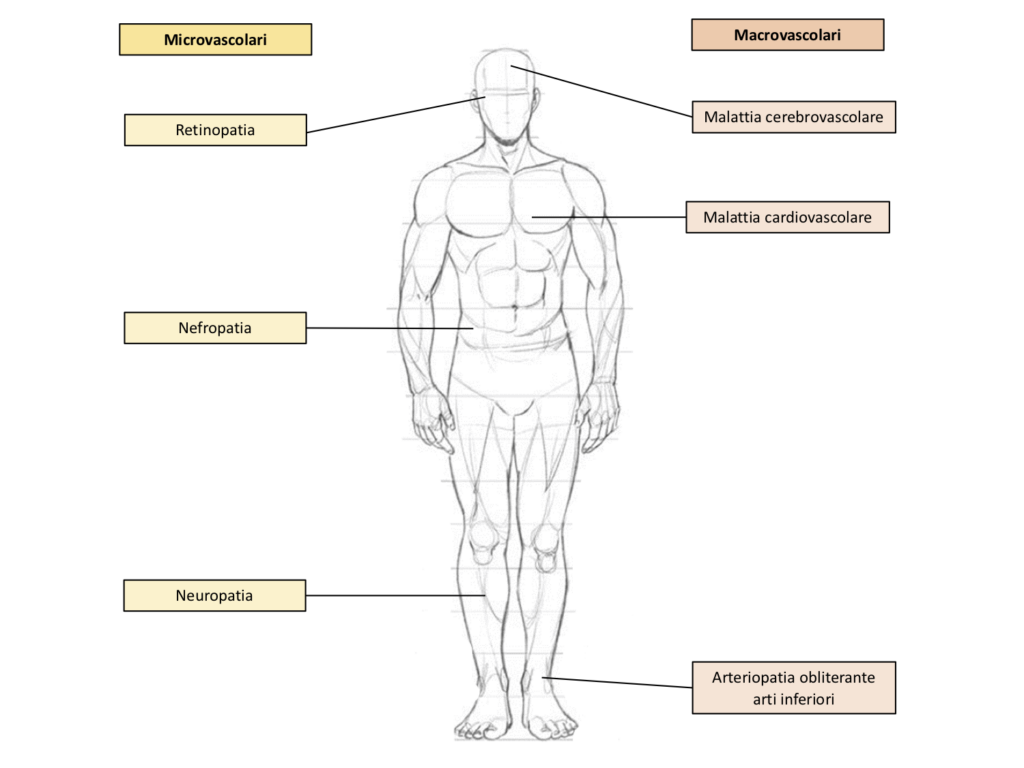
Complicanze micro-vascolari
- Retinopatia diabetica: Il diabete mellito è una delle principali cause di cecità nei paesi industrializzati (2,5). La cecità è il risultato di una retinopatia progressiva e/o dell’edema maculare (2,5). La retinopatia diabetica viene classificata in due stadi: non proliferante e proliferante. La retinopatia non proliferante compare di solito verso la fine della prima decade (di malattia) ed è caratterizzata dalla presenza di microaneurismi, emorragie puntiformi ed essudati cotonosi (2,5,6). La retinopatia non proliferante può progredire verso una malattia più estesa, caratterizzata da essudati duri, dilatazioni venose e anomalie vascolari (5). I meccanismi fisiopatologici implicati nella retinopatia non proliferante comprendono la perdita dei periciti (cellule con funzione contrattile situate attorno ai vasi per formare come una barriera filtrante), l’aumento della permeabilità vascolare e le alterazioni del flusso sanguigno, che portano, in ultima analisi, all’ischemia retinica (5). La comparsa di nuovi vasi sanguigni in risposta alla carenza di ossigeno dei tessuti è il segno distintivo della retinopatia proliferante (5). Questi nuovi vasi tendono a rompersi facilmente e possono causare emorragia del corpo vitreo, fibrosi e distacco retinico (5). Non tutti gli individui sviluppano una retinopatia proliferante, ma possiamo dire che più grave è la malattia non proliferante, maggiore è la probabilità di un’evoluzione verso quella proliferante (6,7). Questo comporta la necessità di individuare precocemente le alterazioni retiniche. L’edema maculare può verificarsi quando è già presente la retinopatia e concorre allo sviluppo della cecità (5). La durata del diabete mellito ed il grado di compenso glicemico (vale a dire se i livelli di glicemia a digiuno e quelli di emoglobina glicata sono a target oppure no), uniti alla presenza di ipertensione arteriosa, sono i principali fattori di predizione dello sviluppo della retinopatia (6,7).
- Nefropatia diabetica: La nefropatia diabetica è la principale causa di malattia renale in fase terminale nei paesi occidentali ed è anche una delle principali cause di disabilità e mortalità correlate al diabete mellito (8). Colpisce circa il 20-40% dei pazienti diabetici (8). Gli individui con nefropatia diabetica spesso presentano anche retinopatia diabetica. Come per le altre complicanze micro-vascolari, la patogenesi della nefropatia diabetica è correlata soprattutto all’iperglicemia cronica (8). Un altro fattore di rischio noto è la storia familiare (di malattia renale) (8). La storia naturale della nefropatia diabetica è caratterizzata da una sequenza di eventi abbastanza prevedibile, sia nel diabete di tipo 1 che di tipo 2, che vanno dall’iperfiltrazione glomerulare, all’albuminuria (presenza di albumina nelle urine) e alla proteinuria franca (presenza di proteine nelle urine) fino al declino progressivo della funzionalità renale (8). Attualmente, il trattamento cardine si basa sul controllo della glicemia, della pressione arteriosa e della dislipidemia (8). Recenti studi clinici hanno dimostrato che gli inibitori del co-trasportatore-2 di sodio e glucosiopossono ulteriormente migliorare la funzione renale nei pazienti con diabete di tipo 2 (9,10).
- Neuropatia diabetica: La neuropatia diabetica si verifica in circa la metà dei pazienti con DM (11-13). Può manifestarsi come polineuropatia, mononeuropatia e/o neuropatia autonomica (11-13). Come per le altre complicanze croniche del diabete mellito, lo sviluppo della neuropatia è fortemente correlato alla durata della malattia ed al controllo glicemico. Ulteriori fattori di rischio sono l’obesità, il fumo, la dislipidemia e l’ipertensione (11-13). Dato che le caratteristiche cliniche della neuropatia diabetica sono simili a quelle di altre neuropatie, la diagnosi di neuropatia diabetica è fatta sempre dopo esclusione di altre possibili cause (11). Tutti gli individui con diabete mellito dovrebbero essere sottoposti a screening per la neuropatia sensitiva ed autonomica (11).
Complicanze macro-vascolari
- Malattia cardiovascolare e cerebrovascolare: I soggetti con diabete mellito hanno un aumentato rischio di sviluppare complicanze cardiovascolari nel corso della loro vita (come già ampiamente descritto nel post: Il diabete come fattore di rischio cardiovascolare). Il Framingham Heart Studyha dimostrato un marcato aumento del rischio di coronaropatia, scompenso cardiaco, infarto del miocardio, arteriopatia periferica, malattia cerebrovascolare e morte improvvisa nei soggetti con diabete mellito rispetto alla popolazione generale (4,14,15). L’aumento della disabilità e della mortalità per eventi cardiovascolari sembra essere correlato al sinergismo dell’iperglicemia cronica con altri fattori di rischio (dislipidemia, ipertensione, obesità, ridotta attività fisica e fumo) (4). Gli individui con DM hanno altresì una maggiore incidenza di scompenso cardiaco (4,14,15). La causa di questa anormalità comprende diversi fattori (multifattoriale) come l’ischemia miocardica, l’ipertensione e la disfunzione miocardica secondaria all’iperglicemia (4,15). Infine, i soggetti con diabete mellito hanno anche un rischio di malattia cerebrovascolare aumentato (incremento di circa 3 volte di ictus) (4).
- Arteriopatia obliterante agli arti inferiori: Il paziente con diabete mellito spesso presenta un’arteriopatia obliterante agli arti inferiori, che può presentarsi inizialmente con affaticamento alle gambe eclaudicatio intermittens (difficoltà a deambulare che recede col riposo). È importante ricordare che il diabete mellito è una delle principali causa di amputazione d’arto non traumatico nei paesi occidentali (16). Le ulcere del piede e le infezioni sono una delle principali cause di disabilità negli individui con diabete complicato da neuropatia e/o arteriopatia obliterante agli arti inferiori. I fattori di rischio per le ulcere al piede o l’amputazione includono: sesso maschile, durata della malattia superiore a 10 anni, neuropatia, anomalie della struttura del piede, arteriopatia periferica, fumo, pregressa storia ulcere o amputazioni e scarso controllo glicemico (16).
Messaggi chiave:
- Le complicanze vascolari croniche sono responsabili della maggior parte della disabilità e mortalità associate al diabete.
- Si dividono in complicanze micro-vascolari (retinopatia, neuropatia, nefropatia) e macro-vascolari (coronaropatia, arteriopatia periferica, malattia cerebrovascolare).
- La riduzione dell’iperglicemia cronica ritarda o previene la comparsa delle complicanze micro-vascolari.
- Prove che suggeriscono un ruolo causale dell’iperglicemia cronica nello sviluppo delle complicanze macro-vascolari sono meno convincenti. Tuttavia, questi eventi sono correlati all’iperglicemia cronica, ma anche ad altri fattori di rischio, come la dislipidemia, l’ipertensione arteriosa, la ridotta attività fisica ed il fumo.
Alessandro Mantovani
Sezione di Endocrinologia, Diabete e Metabolismo, Azienda Ospedaliera Universitaria Integrata di Verona
Referenze
Referenze
1. Nolan CJ, Damm P, Prentki M. Type 2 diabetes across generations: from pathophysiology to prevention and management. Lancet 2011 Jul 9; 378: 169-81.
2. Zoungas S, Arima H, Gerstein HC, et al; Collaborators on Trials of Lowering Glucose (CONTROL) group. Effects of intensive glucose control on microvascular outcomes in patients with type 2 diabetes: a meta-analysis of individual participant data from randomised controlled trials. Lancet Diabetes Endocrinol 2017; 5: 431– 437.
3. UK Prospective Diabetes Study (UKPDS) Group. Intensive blood-glucose control with sulphonylureas or insulin compared with conventional treatment and risk of complications in patients with type 2 diabetes (UKPDS 33). Lancet 1998; 352: 837-53.
4. Cavender MA, Steg PG, Smith SC Jr, et al.; REACH Registry Investigators. Impact of diabetes mellitus on hospitalization for heart failure, cardiovascular events, and death: outcomes at 4 years from the Reduction of Atherothrombosis for Continued Health (REACH) registry. Circulation 2015; 132: 923–931.
5. Sabanayagam C, Banu R, Chee ML, et al. Incidence and progression of diabetic retinopathy: a systematic review. Lancet Diabetes Endocrinol 2018 Jul 10. pii: S2213-8587(18)30128-1. doi: 10.1016/S2213-8587(18)30128-1. [Epub ahead of print].
6. Colagiuri S, Lee CM, Wong TY, et al. Glycemic thresholds for diabetes-specific retinopathy: implications for diagnostic criteria for diabetes. Diabetes Care 2011; 34: 145–50.
7. Yau JW, Rogers SL, Kawasaki R, et al. Global prevalence and major risk factors of diabetic retinopathy. Diabetes Care 2012; 35: 556–64.
8. Tuttle KR, Bakris GL, Bilous RW, et al. Diabetic kidney disease: a report from an ADA Consensus Conference. Diabetes Care 2014; 37: 2864–2883.
9. Wanner C, Inzucchi SE, Lachin JM, et al.; EMPA-REG OUTCOME Investigators. Empagliflozin and progression of kidney disease in type 2 diabetes. N Engl J Med 2016; 375: 323–334
10. Neuen BL, Ohkuma T, Neal B, et al. Cardiovascular and renal outcomes with canagliflozin according to baseline kidney function: data from the CANVAS Program. Circulation 2018; 138: 1537–1550.
11. Pop-Busui R, Boulton AJM, Feldman EL, et al. Diabetic neuropathy: a position statement by the American Diabetes Association. Diabetes Care 2017; 40: 136–154.
12. Ang L, Jaiswal M, Martin C, et al. Glucose control and diabetic neuropathy: lessons from recent large clinical trials. Curr Diab Rep 2014; 14:528.
13. Martin CL, Albers JW, Pop-Busui R; DCCT/ EDIC Research Group. Neuropathy and related findings in the Diabetes Control and Complications Trial/Epidemiology of Diabetes Interventions and Complications study. Diabetes Care 2014; 37:31–38.
14. Dauriz M, Mantovani A, Bonapace S, et al. Prognostic Impact of Diabetes on Long-term Survival Outcomes in Patients With Heart Failure: A Meta-analysis. Diabetes Care 2017; 40: 1597-1605.
15. McAllister DA, Read S, Kerssens J, et al. Incidence of hospitalisation for heart failure and case-fatality among 3.25 million people with and without diabetes. Circulation 2018 Dec 11;138(24):2774-2786. doi: 10.1161/CIRCULATIONAHA.118.034986.
16. Boulton AJM, Armstrong DG, Albert SF, et al.; American Diabetes Association; American Association of Clinical Endocrinologists. Comprehensive foot examination and risk assessment: a report of the Task Force of the Foot Care Interest Group of the American Diabetes Association, with endorsement by the American Association of Clinical Endocrinologists. Diabetes Care 2008; 31: 1679–1685.

Lascia un commento